당국-보험엄계, '실손보험 비급여보험금 누수방지 방안' 추진지난달 태스크포스(TF)구성…각 항목 세부 심사 기준 수립
-
- ▲ ⓒ연합뉴스
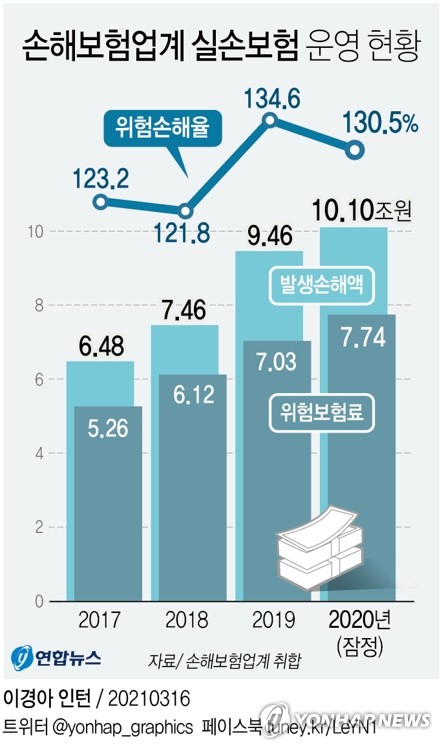
정형외과는 물론 치과에서도 도수치료를 받거나 비타민 주사제를 무분하게 주사하는 사례가 급증하자 보험당국이 과잉진료에 대한 실손보험금 심사를 강화해 무분별한 청구를 막기로 했다.11일 연합뉴스에 따르면 금융감독원과 보험업계는 비급여진료 심사강화 등을 담은 '실손보험 비급여 보험금 누수 방지 방안'을 추진키로 하고 지난달 실무 태스크포스(TF)를 가동했다.TF가 추진하는 비급여 보험금 누수 방지 방안은 과잉 진료 항목을 발굴하고 항목별 심사 강화 방안을 마련, 보험업계가 공동 적용하는 것이다.주요 과잉진료 항목은 ▲식약처 허가기준을 초과한 영양제·비타민제(주사제) 투여 ▲근골격계질환이 아닌 질환에 과다·반복 시행하는 도수치료 ▲65세이하 연령대에 다초점 백내장 다수 시행 ▲갑상선고주파절제술, 티눈냉동응고술 반복 시행 등이 꼽힌다.실제로 백내장 관련 보험금(손해보험 14개사 기준)은 2018년 2553억원에서 지난해 6480억원으로 2배 넘게 증가했다.당국과 업계는 각 항목의 세부 심사 기준을 수립하면서 객관성과 공정성을 담보하기 위해 산재보험이나 자동차보험의 심사기준, 법원판례, 분쟁조정사례, 심평원 해석사례 등을 반영하기로 했다.원칙적으로는 객관적인 의학적 근거를 통해 치료목적이 확인되고 보건당국의 허가 범위내에서 진료가 이뤄져야 보험금을 주겠다는 것이다.TF는 다음달말까지 과잉진료 항목 발굴과 심사 강화방안 초안을 마련하고 전문가와 소비자 의견 수렴을 거쳐 내년 초부터 시행할 계획이다.